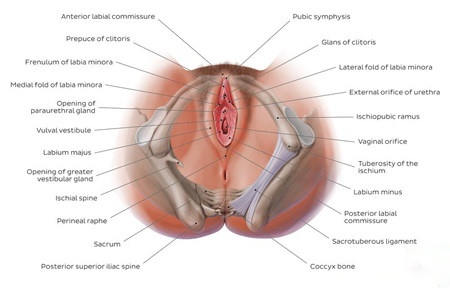
محتوای سایت آموزش جنسی و زناشویی طبتاج جهت کمک به مسایل جنسی و زناشویی خانواده ها تهیه و تنظیم شده است و مناسب افراد زیر 18 سال نمی باشد. در صورتی که زیر 18 سال دارید , این سایت را ترک نمایید .
شناخت نشانه های بیماری مزمن کلیه
بیماری مزمن کلیوی ( باعث تخریب کلیه ها می شود.این پیشرونده و برگشت ناپذیر است.کلیه ها به حفظ تعادل مواد معدنی و الکترولیت های مانند کلسیم، سدیم و پتاسیم کمک میکند.نقش مهمی در تولید سلول های قرمز خون بازی میکند و اسید و باز خون را متعادل میکند. پس اگر کلیه ها آسیب ببینند نمیتواند وظیفه خودش را بخوبی انجام دهد
به گزارش سایت طبتاج کاهش غیر قابل برگشت عملکرد کلیه که بیشتر از 3 ماه طول کشیده باشد را نارسائی مزمن کلیه گویند و به مرحلۀ پیشرفته CKD که جهت ادامه حیات به دیالیز یا پیوند نیازباشد را مرحله انتهایی بیماری کلیه یا End Stage Renal Disease ( ESRD ) گویند.
سندرم اورمیک شامل مجموعه علائم بالینی و آزمایشگاهی ناشی از اختلال عملکرد ارگان های مختلف در جریان نارسایی کلیه می باشد.
پاتوفیزیولوژی:
کاهش عملکرد تعدادی از نفرون ها باعث هایپرتروفی سایر نفرون های باقیمانده می شود. جریان پلاسما دریک نفرون و فشار داخل گلومرول ها به دلیل وازودیلاتاسیون شریانچه های آوران افزایش می یابد.
هایپرفیلتراسیون گلومرولی خود باعث آسیب به گلومرول های باقیمانده خواهد شد و در نهایت باعث پیشرفت آسیب بافتی کلیه می گردد.
عوامل تشدید کننده پیشرفت CKD در جدول زیر آمده است :
درجه بندی CKD و بیماری های قلبی عروقی
بیماران با نارسایی مزمن کلیه درمعرض خطر بیماری شریان کرونری قلب، بیماری های عروق مغزی، بیماری های عروق محیطی و CHF هستند.
همه بیماران با نارسایی مزمن کلیه بدون در نظر گرفتن سایر عوامل در بالاترین گروه بیماران با مشکلات قلبی عروقی قرار می گیرند . بیماری های قلبی عروقی حدود 40 تا50% علت تمامی مرگ و میر های بیماران با نارسایی مزمن کلیه در Stage 5 را تشکیل می دهد و میزان مرگ و میر به علت مشکلات قلبی عروقی درمیان بیماران با نارسایی کلیوی 15 برابر بیشتر از مردمان عادی می باشد.
سندرم اورمیک:
اورمی به دلیل احتباس محصولات نهایی متابولیسم پروتئین در بدن بوجود می آید .
علائم ونشانه های اورمی زمانی مشخص می شود که کلیرانس کراتینین کمتراز ml/min 15 باشد ولی این علائم دربیماران دیابتیک زودتر بروز می کند که جهت جلوگیری از این عوارض در بیماران دیابتیک معمولاً درمان جایگزین دیالیز زودتر انجام می شود .
اختلالات متابولیک والکترولیتی در بیماران نارسائی مزمن کلیه
1- عدم تحمل به گلوکز: انسولین توسط کبد و کلیه ها دفع می گردد. بنابراین در بیماران CKD کلیرانس انسولین کاهش می یابد و همچنین هایپرپاراتیروئیدی ترشح انسولین را مهار کرده و عدم تحمل به گلوکز را تشدید میکند. در بیماران با نارسایی مزمن کلیه نیاز به انسولین و سایر داروهای خوراکی کاهنده قند خون با پیشرفت بیماری کاهش می یابد.
2- هایپرلیپیدمی: در بیماران با نارسایی مزمن کلیه کاهش سطح پلاسمائی لیپوپروتئین ها با دانسیته بالا(HDL) و افزایش سطح پلاسمائی تری گلیسیریدها به طور شایع دیده می شود. و درمان جهت کاهش سطح لیپوپروتئین ها با دانسیتۀ پائین(LDL) توصیه می شود. دیس لیپیدمی می تواند خود باعث ایجاد مقاومت به انسولین و هایپرپاراتیروئیدیسم گردد.
3- آب والکترولیت ها: به علت کاهش GFR و کاهش عملکرد کلیه ها توانائی در دفع آب و الکترولیت ها کاهش
می یابد بنابراین افزایش حجم در مایعات خارج سلولی و پلاسما دیده می شود که باعث افزایش فشارخون و ادم می گردد. هایپوناترمی در این بیماران به علت تجمع آب دربدن وقتی که میزان دریافت آب از 5/1 لیتر در روز تجاوز کند اتفاق می افتد. در این بیماران معمولاً هایپرتنشن شایع بوده مگر دریافت سدیم روزانه به کمتراز 100میلی گرم برسد.
دفع پتاسیم دربیماران CRF توسط دفع از طریق نفرون های باقیمانده و ترشح پتاسیم به داخل روده ها انجام می گیرد که این عمل توسط هایپرکالمی و اسیدوز متابولیک از طریق هورمون آلدسترون تحریک می شود. برداشت پتاسیم سلولی به علل مقاومت به انسولین، مقاومت به B2 آدرنرژیک، کاهش فعالیت پمپ سدیم، پتاسیم ATpase و اسیدوز متابولیک که در بیماران با نارسائی مزمن کلیه دیده می شود کمتر می شود.
4- اختلالات اسید و باز: تغییرات اسید و باز دربیماران با نارسائی مزمن کلیه معمولاً بصورت اسیدوز متابولیک نمایان می شود که به دلیل کاهش در تبدیل H+ به NH4+ می باشد. اسیدوز متابولیک باید تصحیح شود زیرا عدم اصلاح آن باعث افزایش عدم مینرالیزاسیون (Demineralization) اسکلتی می گردد.
5- اختلالات کلسیم ، فسفر و استئودیستروفی کلیوی: زمانی که GFR به کمتر از 25 سی سی در دقیقه برسد احتباس فسفات و اسیدوز متابولیک آغاز می گردد.
افزایش میزان فسفر خون ترشح هورمون PTH را افزایش می دهد، میزان کلسیم یونیزه کاهش می یابد و هیدروکسیله شدن آنزیم 25 هیدروکسی D3 دربیماران CRF مهار می شود که به متابولیت فعال آن یعنی 25/1 دی هیدروکسی کوله کلسیترول تبدیل نمی شود که آن خود باعث کاهش جذب روده ای کلسیم شده و هایپوکلسمی ایجاد شده میزان PTH را افزایش می دهد.
افزایش میزان فسفر خون mg/dl 5/6- 6 P> یکی ازعواملی است که باعث افزایش مرگ و میر دراین گروه ازبیماران می شود.
اشکال مختلف استئودیستروفی کلیوی
بیماری آدینامیک استخوانی در 40- 30% بیماران مرحلۀ 5 CKD دیده می شود و علت آن درمان هایپرفسفاتمی توسط فسفات باندرهای حاوی کلسیم و مقلد های ویتامین D می باشد که باعث هایپرکلسمی و تضعیف هورمون PTH می شود. بیماری آدینامیک استخوانی در بیماران مسن با دیابت و بیمارانی که با محلول های دیالیز صفاقی حاوی کلسیم بالا(5/3 میلی اکی والان در لیتر ) دیالیز می شوند مشاهده می شود.
درمان زودرس و به موقع و کنترل هایپرفسفاتمی توسط فسفات باندرهای بدون کلسیم و آنالوگ های ویتامین D مثل Paracalcitrol می تواند از بروز عوارض استخوانی پیشگیری کند.
مشکلات قلبی عروقی دربیماران ESRD
1) فشار خون بالا: فشار خون بالا در حدود 95- 85% از بیماران ESRD دیده می شود که علت آن به طور اولیه احتباس آب و نمک می باشد و به دنبال آن ترشح غیر طبیعی هورمون رنین، آنژیوتانسین و افزایش تون سماتیک عروق می باشد.
2) کاردیومیوپاتی و پریکاردیت: در بیماران ESRD بیماری شریان کروناری قلب، LVH و CHF حدود 5 برابر افراد طبیعی می باشد. تقریباً نیمی از بیماران همودیالیزی دارای بیماری ایسکمی قلبی هستند.
دیس لیپیدمیا، هایپرتنشن، دیابت ملیتوس و مقاومت به انسولین که دربیماران با نارسایی مزمن کلیه دیده شود باعث ایجاد آترواسکروز می شود.
ازدیگر عواملی که باعث اختلال در عملکرد قلب می شود می توان به هایپرپاراتیروئیدیسم، آمیلوئیدوزیز و آنمی اشاره کرد.
پریکاردیت دراین بیماران معمولاً با درد قفسه سینه همراه است که با تنفس و یا تغییر پوزیشن تغییر می کند. مایع پریکارد معمولاً خونریزی دهنده بوده و می تواند باعث ایجاد تامپوناد گردد. تعدادی ازبیماران پرکاردیت اورمیک خفیف دارند که معمولاً با انجام جلسات بیشتر دیالیز درمان می شوند.
مشکلات عصبی عضلانی
مشکلات عصبی عضلانی در بیماران با نارسائی مزمن کلیه بیشتر به صورت گیجی، بی خوابی، کاهش حافظه، توهم، هذیان، دپرسیون شدید، سکسکه، کرامپ و صرع دیده می شود. در این بیماران نروپاتی های محیطی بیشتر در اندام های تحتانی دیده می شود و معمولاً مشکلات حسی مقدم بر مشکلات حرکتی بوجود می آید و در فازهای زودرس نروپاتی ارومیک محیطی سندرم پای بی قرار را می توان مشاهده کرد.
هم چنین افت فشارخون وضعیتی می تواند دلیلی بر عملکرد ضعیف سیستم اتونوم بدن باشد.
مشکلات هماتولوژیک:
1- آنمی: به دنبال افزایش میزان کراتنین سرم به بیشتر از mg/dl 3- 2 میزان هماتوکریت کاهش می یابد.
2- خونریزی های اورمیک: خونریزی های وابسته به اورمی معمولاً به صورت کبودی های پراکنده درقسمت های مختلف بدن دیده می شود، اکیموز، خونریزی از غشاء های مخاطی و حتی در بعضی موارد هماتوم های ساب دورال مغزی دیده شده است. که علت آن نقص درعملکرد پلاکت ها به علت فعالیت غیر طبیعی فاکتور ون ویلبراند می باشد. که این خونریزی ها خود باعث تشدید وضعیت آنمی بیمار می شود.
مشکلات سیستم گوارشی
مشکلات سیستم گوارشی به صورت بی اشتهایی، تهوع، استفراغ صبحگاهی دیده می شود. به دنبال پیشرفت
نارسایی کلیه بیماران دچار بوی بد اوره در دهان، ورم مخاط دهان و لثه، التهاب مری، معده، دئودنوم و زخم معده خواهند شد. هم چنین خونریزی از سیستم گوارشی دیده می شود.
مشکلات پوستی
مشکلات پوستی به صورت خارش های اورمیک وابسته به اختلالات کلیه و مغز و هایپرپاراتیروئیدیسم ثانویه، هایپرکالمی، نورو پاتی محیطی پوست خشک دیده میشود که مهم ترین علت آن درمان ناکافی دیالیز می باشد. زردی پوست وابسته به احتباس پیگمان های اورمیک و اوره می باشد.
ارزیابی بیماران با نارسایی مزمن کلیه CKD
در ارزیابی بیمار تاریخچه ای ازعلائم اورمیک به صورت مستند مانند آزمایشات قبلی که دال بر وضعیت اورمیک باشد مهم است و اتیولوژی آن نیز می تواند دیابت ملیتوس، هایپرتانسیون، CHF، مولتیپل میولوما یا دریافت طولانی مدت داروهای ضد التهاب غیر استروئیدی باشد. یا در صورت وجود در سایر اعضاء خانواده می تواند کلیه پلی کیستیک یا نفریت ارثی باشد.
در این بیماران پس از انجام سونوگرافی معمولاً کلیه ها از نظر اندازه کوچک تر شده اند البته در مواردی مثل نفروپاتی دیابتیک آمیلوئید یا مولتیپل میلوما اغلب بیماران کلیه های بزرگ دارند.
درجه بندی نارسایی کلیه توسط اندازه گیری اوره و کراتنین پلاسما، کلیرانس کراتنین و روش های هسته ای(nuclear Medicin )انجام می شود.
اداره کردن عوارض CRF
1- اختلالات آب و الکترولیت:
رژیم غذایی کم نمک در این بیماران جهت کنترل فشارخون و پیشگیری از ایجاد ادم یکی ازمهم ترین کارهای اولیه می باشد. در این بیماران میزان دریافتی سدیم باید کمتر از 100 میلی گرم در روز باشد.
درموارد هایپرتانسیون شدید یا مقاومت نسبت به دیورتیک ها باید میزان سدیم مصرفی به کمتر از 80 میلی گرم در روز برسد. هم چنین در این موارد می توان از دیورتیک های لوپ هنله استفاده کرد.
هایپوناترمی در این بیماران بوسیله محدودیت دریافت مایعات( 1 تا 5/1 لیتر درروز ) درمان می شود.
هایپرکالمی یکی ازعوارض جدی و خطرناک می باشد که جهت پیشگیری از آن باید دریافت پتاسیم را به حداقل رساند. منابع خارجی پر پتاسیم شامل مرکبات، شکلات، خشکبار و سبزیجات تازه می باشد و هم چنین داروهایی که باعث هایپرکالمی می شود شامل مهار کننده های ACE، بلوک کننده های رسپتورهای آنژیوتانسین، داروهای ضد التهاب غیر استروئیدی، دیورتیک های نگه دارنده پتاسیم، بتابلاکرها و هپارین می باشد که مصرف این دارو ها باید قطع گردد. بیماران هایپرکالمی که تغییرات ECG در آن ها دیده می شود معمولاً توسط کلسیم گلوکونات یا کلسیم کلراید(10 سی سی از آمپول 10%) و سپس انفوزیون 25 سی سی از گلوکز 50% به همراه انسولین درمان شود. به عنوان مکمل می توان از یک آگونیست B2 آدرنرژیک جهت کاهش پتاسیم استفاده کرد.
تجویز بی کربنات معمولاً درطی 24- 6 ساعت می تواند میزان غلظت پتاسیم سرم را کاهش دهد.
هایپرلیپیدمی
در بیماران با نارسایی مزمن کلیه باید میزان کلسترول به زیر 100 میلی گرم دردسی لیتر نگه داشته شود. ورژیم غذایی توصیه می شود که کمتر از 30 درصد انرژی از چربیها تامین شود و کمتر از 300 میلی گرم کلسترول در روز استفاده شود و اگر بااستفاده از رژیم غذایی میزان کلسترول تنظیم نشد باید دارو درمانی را شروع کرد.
پیشگیری ازپیشرفت CKD
مکانیسم های پیشرفت CKD: هایپرفیلتراسیون گلومرول های باقیمانده است که درمراحل اولیه GFR رادر حد طبیعی نگه می دارد ولی به دلیل ایجاد هایپرتنشن داخل گلومرولی و هاپپرتروفی گلومرولی پروتئین اوری افزایش می یابد و باعث ایجاد گلومرولواسکلروزیس می گردد که در نتیجه کاهش GFR و افزایش پروتئین اوری را خواهیم داشت که در نهایت منجر به ESRD می گردد. میزان صدمه کلیوی توسط بیوپسی ازکلیه مشخص می گردد.
ریسک فاکتورهای پیشرفت CKD
پروتئین اوری و پاسخ آن به درمان به طور حتم یکی از مهمترین ریسک فاکتورهای پیشرفت CKD می باشد .افزایش پروتئین اوری به بیشتر از 3 گرم درروز یک پیش آگهی بد در پیشرفت نارسایی کلیه می باشد .
بیمارانی که افزایش دفع a1 میکروگلوبولین، B2 میکروگلوبولین، IgG ، IgM را دارند درمعرض پیشرفت سریع تر نارسایی کلیه قرار دارند.
هایپرتنشن خود باعث تسریع درامر پیشرفت CKD می شود.
نژاد یکی دیگر از عوامل موثر بر پیشرفت CKD می باشد ، مشخص گردیده است بیماران سیاه پوست دارای دیابت در مقایسه باسفید پوستان 4 تا 3 برابر بیشتر احتمال پیشرفت CKD و ابتلاء به ESRD را دارند .
یکی از مهم ترین علل پیشرفت CKD بدون علامت بودن این بیماری در مراحل اولیه آن در سطح جامعه می باشد که این بیماری کمتر تشخیص داده می شود و لذا کمتر تحت درمان قرار می گیرد به همین علت کلینیک هایی به نام کلینیک CKD جهت شناسایی زودرس وبه موقع این بیماران بوجود آمده است.
وظایف CKD Clinic
1- شناسایی، تشخیص و درمان به موقع و زودرس بیماران کلیوی
2- کند کردن سیر نهایی آن ها به سمت نارسایی انتهایی کلیه
3- پیش گیری و درمان عوارض به وجود آمده از قبیل آنمی و دیس لیپیدمی و استئودیستروفی
4- آماده سازی به موقع بیمار برای درمان جایگزینی، گذاشتن فیستول یا کاتتر دیالیز صفاقی و آمادگی برای پیوند از اهم برنامه های کلینیک مراقبت از بیماران کلیوی به شمار می آید. باز توانی کلیوی در حقیقت پروسه ای است که در آن بیمار خانواده بیمار و متخصصین مربوطه با هم تشریک مساعی می کنند تا از نظر فیزیکی، اجتماعی و روانی، بیماری که می تواند باعث ناتوانی و از کار افتادگی شدید بیمار گردد، در بدترین شرایط ممکن کنترل نماید. تیم درمانی تشکیل می گردد از نفرولوژیست ها، پزشک عمومی، روان پزشک، متخصص تغذیه، داروساز، مددکار اجتماعی و در رأس آن ها پرستار دوره دیده و مخصوص، همکاری و معاضدت و هماهنگی های لازم بین اعضاء، به عهده اداره کننده اصلی کلینیک، یعنی پرستار می باشد. CKD کلینیک درحقیقت پل ارتباطی بین بیمار کلیوی، پزشکان متخصص و نفرولوژیست ها می باشد و نقش پرستاران دوره دیده و متبحر وکار آزموده در آن انکار ناپذیر است.
معمولاً بیمارانی که توسط این کلینیک ها تحت مراقبت و درمان هستند مرگ و میر کمتری دارند، پیشرفت آن ها به مراحل نهایی نارسایی کلیه بسیار کُند می شود و درمان های مختلفی که به کار گرفته می شود، عوارض کمتر و طول عمر بیش تر بیماران را فراهم خواهد نمود.
آموزش مهم ترین نقش را در جلوگیری از مشکلات کلیوی و پیشرفت آن در جامعه ایفاء می کند. این آموزش اولاً باید از طرق مختلف در سطح جامعه صورت گیرد ، ثانیاً باید اعضای کادر درمانی را به صورت فراگیر پوشش دهد و در نهایت باید بیماران را به عنوان مهم ترین هدف در تکمیل پروژۀ CKD کلینیک مورد توجه قرار دهد.
آموزش بیماران
یکی از مهم ترین فاکتورها در موفقیت کلینیک های مراقبت از بیماران کلیوی در گرو این آموزش می باشد. بیماری های کلیوی با توجه به ماهیت مزمن و طولانی خود که بعضاً در تمام طول عمر بیمار، همراه با او هستند، فقط از طریق فهم و درک بیمار ازبیماری خود و مشارکت او درتمامی مراحل پروژه درمانی قابل کنترل خواهد بود.
عدم شناخت بیمار از علت بیماری و عوامل تشدید یا تخفیف دهنده آن، نقش رژیم غذایی و مصرف به موقع و به اندازه دارو، بدون شک باعث عدم پذیرش Compliance بیمار و شکست درمان می گردد. با این آموزش اضطراب بیمار کاهش یافته و رضایت مندی بیمار از پروسه درمانی افزایش خواهد یافت. پرستار مسئول کلینیک، محوری ترین، اصلی ترین و وسیع ترین نقش را در این آموزش به عهده دارد و این مسئله به اثبات رسیده است که هر چقدر بین این پرستار و پزشک معالج ارتباط، نزدیک تر، صمیمی تر و از کیفیت بالاتری برخوردار باشد، بیمار بیشتر از این کلینیک منتفع، بیماری کلیوی بهتر کنترل و پیشرفت بیماری کمتر خواهد گردید.
پرستاران نقش کلیدی درموفقیت کلینیک های مراقبت از بیماران کلیوی دارند که از طریق زیر امکان پذیر می گردد . متاسفانه پزشکان به تنهایی در هیچ کدام ازاین موارد امکان وقت گذاری کافی و مطلوب را ندارند.
نقش پرستاران
1- آموزش بیماران
2- ارتباط نزدیک، عاطفی و منحصر به فرد با بیماران
3- تعامل با بیمار در دفعات بیشتر و مدت طولانی تر
4- ارزیابی دقیق تر از مهارت ها وآگاهی بیمار که باعث به وجود آمدن تغییراتی در پروسه آموزش درمان خواهد گردید.
5- کنترل وارزیابی آزمایش های ماهانه بیمار، به صورت دقیق و در فرصت مطلوب.
6- کنترل دقیق لیست دارو های مصرفی بیمار و انجام تغییرات لازم و به موقع در آن با توجه به شرایط جدید وپیشرفت یا بهبود بیماری.
محور های آموزش به بیماران کلیوی
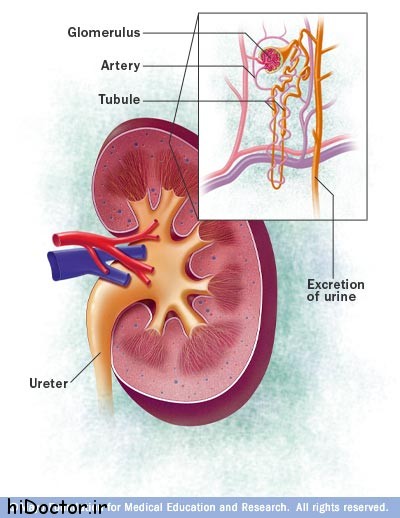
جایگاه کلیه: دوطرف ستون مهره درقسمت پشتی شکم
وظایف کلیه: تصفیه خون ازمواد زاید، تنظیم فشارخون، کمک به خونسازی، تنظیم املاح واستخوان سازی در بدن.
عملکرد کلیه: فیلتراسیون گلومرولی وباز جذب توبولی ودفع نهایی مواد زاید و حفظ و نگه داری مواد مورد احتیاج بدن جهت تولید ادرار طبیعی فاقد خون و پروتئین و چرک.
عوامل تخریب کننده: دیابت، فشار خون، سندرم X ، نفریت، عفونت، سنگ، دارو، بیماری های مادرزادی کلیه.
درمان های محافظتی:کنترل وزن، رژیم غذایی، ترک سیگار و محدود کردن الکل، محدودیت درمصرف نمک، چربی و پروتئین مصرفی
دارو درمانی: جهت کنترل فشار خون، پروتینوری، قند چربی و متابولیسم استخوان ها و عوارض قلبی عروقی.
عوارض بیماری: کم خونی، پرفشاری خون، درگیری استخوانی، مشکلات قلبی عروقی و جنسی
مراحل بیماری: مراحل 5 گانه نارسایی مزمن کلیه و افزایش کراتی نین و کاهش GFR
مرحله چهارم ـ pre – ESRD :
تعبیه به موقع فیستول AV ، کارگذاری کاتتر دیالیزصفاقی و آماده سازی برای پیوند.
مرحله پنجم ـ ESRD : شروع به موقع دیالیز صفاقی ، دیالیز خونی یا پیوند کلیه دریک پروسه درمان تلفیقی .
اعتماد سازی واطمینان روانی به بیمار:
نارسایی کلیه پایان راه نیست وهنوز امیدهای زیادی برای یک زندگی مناسب و خوب باقی است.